
睡眠時無呼吸症候群(SAS)の検査方法には2種類あります。
睡眠時無呼吸症候群が疑われる際に医療機関などで最初に行う検査が「簡易検査(携帯型終夜呼吸モニター)」で、簡易検査で精密検査が必要と判断された際に行われるのが「精密検査(終夜睡眠ポリソムノグラフィー検査:PSG)」です。
簡易検査は自宅で手軽に受けられ、睡眠中の呼吸状態や血中酸素濃度などを測定してSASの有無をスクリーニングします。
一方、PSG検査では脳波・心電図・呼吸・筋電図など多数のセンサーを装着して詳細な睡眠データを記録し、より正確な診断が可能ですが、これまでは検査に際して入院が必要でした[1][2]。
現在では自宅でも検査出来る装置が普及しております。
一般的には、まず簡易検査でSASの可能性を調べ、結果次第で精密検査(PSG)が必要か判断します。
簡易検査で中等症以上(無呼吸低呼吸指数:AHIがおおよそ15以上)と疑われた場合や、結果が不明瞭な場合には、確定診断のためPSG検査が推奨されます。
また、強い日中の眠気や合併症リスクが高い場合は初めから精密検査を検討することもあります。
以下では、SASの精密検査(PSG)の内容や流れ、費用、簡易検査との違いについて詳しく解説します。
睡眠時無呼吸症候群(SAS)は森下駅前クリニックまで
保険適用
睡眠時無呼吸症候群の入院検査(PSG)とは?検査内容と流れ

検査の目的
PSG検査の目的は、一晩かけて睡眠中の生体情報を詳細にモニタリングし、睡眠時無呼吸の程度や他の睡眠障害の有無を正確に診断することです[2]。
脳波を記録することで「実際に眠っている時間」と睡眠の深さを把握し、呼吸気流・血中酸素飽和度・心拍・筋電図などから無呼吸や低呼吸の頻度と体への影響を客観的に評価できます。
これにより、簡易検査ではわからない睡眠段階ごとの無呼吸発生状況や、不整脈・脚の周期的な動きなど他の疾患の有無も明らかになります[2]。
PSGはSAS確定診断のゴールドスタンダードであり、治療方針(CPAP適応など)を決定するため重要なステップです。
検査の流れ(入院の場合)
入院検査当日は、病院へ来院し、一泊します。
夕方~夜にかけて入院手続きを行い、就寝前に検査技師がセンサー類を装着します(頭部に脳波電極、鼻に呼吸センサー、胸や腹部に呼吸バンド、指先に酸素モニターなど)[2]。
センサー装着には30分~1時間程度かかります。準備が整い次第、普段の就寝時間に合わせて検査を開始します。
検査中は通常どおり就寝するだけで、ベッドサイドの機器が一晩中データを記録します。
万一途中でトイレに起きたい場合も、センサーをつけたまま看護師や技師の介助で離床できます。
翌朝起床後、記録を終了してセンサーを外し、検査は完了です。
測定時間は約6~8時間程度で、基本的に1泊2日(入院当日の夜~翌朝)で終了します[2]。
退院後、集録したデータを専門医が解析し、数日から2週間以内に結果説明を受ける流れが一般的です[2]。
検査にかかる時間と日数
入院当日は夕方頃に来院し、一晩入院します。
検査自体は一夜で完了し、翌朝には退院可能です[2]。
したがって原則1泊入院ですが、結果の分析には時間を要するため、診断確定と治療方針の説明は後日の再診時に行われます。
忙しい方でも一夜だけ入院すれば検査できる点で、比較的負担は小さい検査です。
なお、検査当日に十分な睡眠が得られなかった場合でも、数時間の睡眠データがあれば診断は可能です[2]。
むしろ「よく眠れなかった」という事実自体も不眠症の有無を評価する一つの情報になります。
必要に応じて検査のやり直し(再検査)が提案されることもありますが、特殊なケースを除いて一度の検査で診断できる場合がほとんどです。
入院準備(持ち物・注意点・夕食制限など)
PSG検査当日は普段と違う環境での就寝となるため、リラックスできる準備をして臨みましょう。
持ち物は、前開きのパジャマやゆったりした寝間着、洗面用具(歯ブラシ・タオル・洗顔道具)、必要であれば耳栓やアイマスク、就寝前に読む本などです[2]。
普段使い慣れた寝間着や枕があると安心感が増すでしょう[2]。
検査日は夕食の提供がない施設も多いため、20時までに夕食を済ませて来院するよう指示されることが一般的です[2](事前に食事と入浴を済ませておく)。
アルコールは大量に飲むことが禁止されており、普段習慣的に飲酒している方でも適量に控えるよう求められます[2]。
検査当日はカフェインの過剰摂取も避け、普段通りの生活リズムで臨むことが大切です[2]。
就寝前に緊張して眠れないと感じる場合は、深呼吸をしたり好きな音楽を聴くなどして心身を落ち着かせる工夫をすると良いでしょう。
検査環境に不安があれば、開始前にスタッフへ遠慮なく相談してください。
正しい知識と準備で臨めば、初めての検査入院でも落ち着いて睡眠できるはずです。
入院検査(PSG)の費用目安(保険適用の場合)

保険適用時の自己負担額
睡眠時無呼吸症候群の検査は公的医療保険が適用されるため、多くの方は費用の一部負担(1~3割負担)で受けられます[3]。
自己負担割合は年齢や所得により異なりますが、一般的な現役世代では3割負担です[3]。
PSG検査の総費用は病院や検査内容によっても異なりますが、健康保険適用で自己負担額は約1万~3万円程度が目安です[4]。
例えば3割負担の場合、検査費用全額が約5万~10万円であれば自己負担はその30%にあたる1.5万~3万円前後となります。
医療機関によってはこれに加えて入院基本料や診察料が発生しますが、それらも保険適用内で計算されます(初診料や再診料は数百~数千円程度です)。
なお、小児や高齢者は自己負担が1割または2割となるため、更に安く受けられます[3]。
個室利用や別途費用について
PSG検査は通常は大部屋または検査室で行われますが、希望により個室を利用する場合は差額ベッド代が別途かかることがあります[5]。
差額ベッド代は保険適用外で病院ごとに設定されており、一泊あたり数千円から数万円と幅があります。
また、入院中の食事代(検査当日の朝食・翌日の朝食など)が提供される施設では、その食事代も自己負担となります(1食数百円程度)。
事前に医療機関に問い合わせ、保険適用後にトータルでいくら程度の支払いになるか確認しておくと安心です[5]。
病院の会計窓口では概算見積もりを教えてくれる場合もあります。
検査費用の自己負担が高額になりそうな場合、高額療養費制度の対象になる可能性もありますので、必要に応じて医療ソーシャルワーカー等に相談しましょう。
自由診療(自費)の場合
健康保険が使えないケース(海外渡航者や保険適用外の検査を希望する場合など)では、検査費用の全額が自己負担になります。
この場合、PSG検査1回あたり5~10万円以上の費用がかかることもあります。
例えば保険適用時に自己負担2万円だった検査は、自由診療では約7倍の14万円(10割負担)となる計算です。
よほどの事情がない限り、日本国内で受けるSAS検査は健康保険を利用するのが現実的でしょう。
なお、簡易検査についても自由診療では数万円程度の費用がかかりますが、保険診療なら自己負担は数千円で済みます[4]。
追加費用の確認ポイント
検査に関連して見落としがちな費用として、初診料・再診料や診断書料があります。
初めて受診する際には初診料が、結果説明の際には再診料が発生します。
また、勤務先提出用などに診断書が必要な場合、その作成料(数千円程度)は保険が利かず自費となります。
CPAP治療を開始する場合も、装置レンタル料や月々の管理料がかかりますが、これらも保険適用内で自己負担は月数千円程度です[3][4]。
全体として、SASの診断から治療に至る医療費は保険制度により比較的抑えられていますが、事前に必要な経費を医師やスタッフに確認し、準備しておくと良いでしょう。
在宅検査(PSG)の費用目安(保険適用の場合)

保険適用時の自己負担額
自宅での検査になるため、健康保険適用で自己負担額は約1万3千~5千円程度が目安です。
ご自身で電極などの装着を行うため入院検査に比べて正確性が劣る可能性はありますが、入院に要する時間と費用がかからないことと、慣れている環境で睡眠中の検査が出来る点がメリットですね。
CPAP治療の保険適用にはPSG検査が必須
重症SASに対する標準治療であるCPAP(持続陽圧呼吸療法)は、一定の診断基準を満たす場合に健康保険で行えます。
具体的には終夜PSG検査でAHI(無呼吸低呼吸指数)が20以上と判定された場合にCPAP療法が保険適用となります[3]。
簡易検査のみで診断する場合はより厳しくAHI40以上が基準となります[3]。
したがって、AHIが20~39程度の中等症SASでCPAP治療を希望する場合、保険適用のためにはPSGで正式に診断を確定させる必要があります(簡易検査で中等症でも、PSGで20以上と判定されれば適用可能)[1]。
保険でCPAPを継続利用するにはPSGによる確定診断が事実上必須です。
この基準は医学的な根拠に基づいて定められており、重症度が高いほどCPAP治療による健康改善効果・合併症予防効果が大きいことが示されています[6]。
実際、CPAP療法は日中の眠気や生活の質を改善し、高血圧や心疾患、脳卒中などのリスクを低減する有効な治療法と認められています[6]。
海外のメタ分析でもCPAPにより主観的な眠気スコア(エップワース眠気尺度)が有意に改善することが報告されています[6]。
さらに、日本人患者を対象とした研究では、CPAP治療継続群は未治療群に比べて有意に生存率が高いとの報告もあります[7]。
このようにエビデンスの蓄積から、SASと確定診断された中等症以上の患者には積極的なCPAP導入が推奨されており、保険制度上もPSG検査による診断確定を経て適切な患者にCPAPが提供される仕組みになっています。
睡眠時無呼吸症候群(SAS)は森下駅前クリニックまで
保険適用
入院検査(PSG)が必要になるケースとは?

それでは、具体的にどのような場合に簡易検査ではなく入院による精密検査(PSG)が必要になるのでしょうか。いくつか代表的なケースを挙げます。
簡易検査で「中等症~重症」の疑いが強い場合
携帯型モニターの結果、AHIや酸素低下が著しく「重症SASの可能性が高い」と判定されたケースでは、治療方針決定のためPSG検査で確定診断を行うことが推奨されます。
重症度の正確な把握により、CPAP導入や他の治療の適応を判断します。
特にAHIが20~30台の中等症の方はPSGで計測し直すことで基準を満たし、保険でCPAP治療が可能となるケースが多く報告されています[1]。
CPAP治療を保険で開始する前
前述の通り、保険適用のCPAP治療にはPSGによる診断が必要です。
したがって、簡易検査でSASの可能性が高いと判明した後、CPAP療法を受ける予定の患者には原則としてPSG検査を実施します。
PSGで正確に重症度を評価し、治療効果の期待できる患者か確認するプロセスです。
この手順を踏むことで、不必要な治療を避けるとともに、適切な患者には確実に保険適用されるようになります[3]。
鼻づまりや不整脈など合併症の可能性がある場合
SASに加えて他の要因や疾患が睡眠に影響している疑いがあるケースでは、より包括的な評価のできるPSGが望ましいです。
例えば重度の鼻閉(鼻づまり)があると睡眠中の口呼吸や低呼吸の原因となるため、PSGでその影響度を評価します。
不整脈や足のピクつき(周期性四肢運動←こちらは入院検査でないと指摘されにくいです)などが疑われる場合も、心電図や筋電図を同時記録できるPSGで確認できます。
これにより、単なる閉塞型無呼吸だけでなく複合的な睡眠障害の診断が可能となり、適切な治療計画に繋がります[2]。
簡易検査の結果が不明瞭・異常値の場合
携帯型モニターの装着状態が悪かったり、機器トラブルでデータが不足している場合、正確な診断が困難です。
また、簡易検査でAHIがギリギリ基準未満だったものの症状が強い場合や、測定値に矛盾がある場合も、念のため精密検査で再評価することが勧められます[1]。
簡易検査は測定項目が限られるため見逃しも起こりえますが、PSGなら脳波に基づき正確なAHIが算出でき、誤診のリスクを下げられます[2]。
以上のように、簡易検査はあくまでスクリーニングであり、疑わしい所見があれば確定診断のためPSG検査が必要になります。
入院検査を避けたい方へ|自宅検査とオンライン診療という選択肢

「忙しくて入院なんて無理」「できれば病院に行かず検査したい」という方には、オンライン診療を活用した在宅検査という選択肢もあります。
近年、医療機関によっては初診からオンラインで診療を行い、自宅での簡易検査(必要に応じて在宅PSG検査)・診断まで完結できるサービスを提供しています。
オンライン診療の場合、まずビデオ通話等で医師が問診・診察を行います。
その結果SASが疑われれば、検査用の簡易モニター機器が自宅に郵送されてきます[8]。
患者さんは使い方の指示に従って就寝前にセンサー類を自分で装着し、自宅で普段通り一晩眠ります。
返却された機器のデータ解析後、遠隔で診断結果の説明を受けることができます[8]。
この一連の流れを自宅にいながら完結できるのが大きなメリットです。仕事や育児で忙しく通院の時間が取りにくい方、遠方に住んでいて専門医療機関が近くにない方にとって、オンライン診療+在宅検査は強い味方となるでしょう。
実際、オンライン診療によるSAS簡易検査は保険適用も認められており、24時間いつでも予約受付が可能なクリニックもあります[8]。
簡易検査の結果、精密検査や専門治療が必要と判断された場合には、精密検査(入院または在宅PSG)を案内されます[8]。
オンライン診療は受診のハードルを下げる有用なツールですが、最終的な治療方針は医師の判断に基づき決定されます。
重要なのは、症状に心当たりがある場合に放置しないことです。「いびきがひどい」「日中の強い眠気が続く」「夜間に呼吸が止まっていると指摘された」など、SASが疑われる兆候がある方は、早めに専門医に相談しましょう。
オンライン診療でも対面診療でも、自分に合った方法で第一歩を踏み出すことが肝心です。
睡眠時無呼吸症候群は適切に診断・治療すれば改善が期待できる疾患です。
特に中等症~重症の方ではCPAP療法によって日中の眠気やQOLが向上し、高血圧や心血管疾患のリスク低減も期待できます[6]。
一方、未治療の重症SASを放置すると交通事故のリスクが2~3倍に高まるとの報告もあり[9]、命に関わる合併症を招くおそれもあります。
思い当たる症状がある場合は、面倒に感じてもまず検査を受けてみてください。
簡易検査から入院検査まで様々な方法がありますので、専門医と相談し自分に最適な方法で正確な診断をつけることが健康への第一歩です。
睡眠時無呼吸症候群かな?と思ったら、ぜひ遠慮なくオンライン診療や専門外来を活用してみてください。
詳しくは当院ホームページのオンライン診療案内もぜひご覧ください。
睡眠時無呼吸症候群(SAS)は森下駅前クリニックまで
保険適用
睡眠時無呼吸症候群をもっと詳しく
睡眠時無呼吸症候群(SAS)について、さらに詳しく知りたい方は各記事をご確認ください。治療
- 睡眠時無呼吸症候群のCPAP(シーパップ)治療とは?
- 睡眠時無呼吸症候群(SAS)の治療方法 | 改善するための治し方・対処法
- 睡眠時無呼吸症候群の方が使える睡眠薬・睡眠導入薬は?
- 睡眠時無呼吸症候群は手術するべき?手術の種類や費用、リスク、おすすめの治療法をやさしく解説
- 睡眠時無呼吸症候群(SAS)の機器(CPAP)はレンタルできる?費用やレンタル方法を解説します
検査
- 睡眠時無呼吸症候群(SAS)は何科を受診すればいい?
- 睡眠時無呼吸症候群(SAS)の検査入院とは?治すには入院が必要なの?
- 睡眠時無呼吸症候群(SAS)の検査・治療には健康保険はおりる?適用されるの?
- 睡眠時無呼吸症候群(SAS)の検査費用と治療費用 | 保険は適用される?
- 睡眠時無呼吸症候群(SAS)の検査について解説!少しでも疑ったらまずは検査から!
- 睡眠時無呼吸症候群のAHI(無呼吸低呼吸指数)とは?
予防
- 睡眠時無呼吸症候群(SAS)は治るのか | 自分でできる対策から治療法まで解説
- 睡眠時無呼吸症候群(SAS)を治す筋トレは?体を鍛えたら治る?
- 睡眠時無呼吸症候群(SAS)におすすめの寝方を紹介!ちょっとしたことでさらに効果を高める工夫も!
- 睡眠時無呼吸症候群(SAS)の対策 | 生活習慣を改善することで予防をしよう
- 睡眠時無呼吸症候群(SAS)の予防と対策は食事から!食べ物を見直すことから始めよう
- 睡眠時無呼吸症候群(SAS)の予防は枕を見直すべき!ポイントや注意点、おすすめの寝方を紹介
合併症
症状
原因
傾向
疑い
参考文献
[1] 日本呼吸器学会/日本睡眠学会. 睡眠時無呼吸症候群(SAS)診療ガイドライン2020.
[2] Kapur VK, et al. Clinical practice guideline for diagnostic testing for adult obstructive sleep apnea. J Clin Sleep Med. 2017;13:479–504.
[3] 厚生労働省. 公的医療保険制度(自己負担割合・高齢者医療)/診療報酬点数表(持続陽圧呼吸療法の適用基準等)。
[4] 日本睡眠学会(患者向け資料). 睡眠時無呼吸症候群の検査と費用の目安(簡易検査・PSG)。
[5] 厚生労働省. 差額ベッド代(特別療養環境室料)に関する周知資料。
[6] Patel SR, et al. Continuous positive airway pressure therapy for treating sleepiness in obstructive sleep apnea: meta-analysis. Arch Intern Med. 2003;163:565–571.
[7] Nakamura K, et al. Survival benefit of continuous positive airway pressure in Japanese patients with obstructive sleep apnea: a propensity-score matching analysis. J Clin Sleep Med. 2021;17:211–218.
[8] 厚生労働省. オンライン診療の適切な実施に関する指針(在宅での簡易検査運用に関する記載を含む)。
[9] Tregear S, et al. Obstructive sleep apnea and risk of motor vehicle crash: a meta-analysis. J Clin Sleep Med. 2009;5:573–581.




















 睡眠中に呼吸が止まる、あるいは浅くなる睡眠時無呼吸症候群(SAS)。
睡眠中に呼吸が止まる、あるいは浅くなる睡眠時無呼吸症候群(SAS)。













 睡眠時無呼吸症候群(SAS)の検査には、大きく分けて簡易検査と精密検査の2種類があり、検査方法や費用が異なります。ご自身の症状やライフスタイル、そして医師の指示を考慮しながら、最適な検査方法を選びましょう。
睡眠時無呼吸症候群(SAS)の検査には、大きく分けて簡易検査と精密検査の2種類があり、検査方法や費用が異なります。ご自身の症状やライフスタイル、そして医師の指示を考慮しながら、最適な検査方法を選びましょう。 睡眠時無呼吸症候群(SAS)の治療費は、まるでオーダーメイドスーツを仕立てるように、患者さん一人ひとりの症状やライフスタイル、そして治療法によって大きく異なります。
睡眠時無呼吸症候群(SAS)の治療費は、まるでオーダーメイドスーツを仕立てるように、患者さん一人ひとりの症状やライフスタイル、そして治療法によって大きく異なります。 「仕事が忙しくて、なかなか病院に行く時間がない…」
「仕事が忙しくて、なかなか病院に行く時間がない…」
 睡眠時無呼吸症候群(SAS)の診断には、精密検査が必要です。多くの場合、この精密検査は一晩病院に泊まって行われます。睡眠中の呼吸の状態を詳しく調べるためです。
睡眠時無呼吸症候群(SAS)の診断には、精密検査が必要です。多くの場合、この精密検査は一晩病院に泊まって行われます。睡眠中の呼吸の状態を詳しく調べるためです。 睡眠時無呼吸症候群(SAS)の検査は、まるで探偵が事件を解決するような、段階的なプロセスを経て行われます。
睡眠時無呼吸症候群(SAS)の検査は、まるで探偵が事件を解決するような、段階的なプロセスを経て行われます。 「自宅でできる簡易検査」は、文字通り自宅で手軽にできる検査です。指に洗濯バサミのような小さな機械を挟んで寝るだけで、睡眠中の呼吸の状態(呼吸が止まっていないか、いびきがうるさくないかなど)を測ることができます。
「自宅でできる簡易検査」は、文字通り自宅で手軽にできる検査です。指に洗濯バサミのような小さな機械を挟んで寝るだけで、睡眠中の呼吸の状態(呼吸が止まっていないか、いびきがうるさくないかなど)を測ることができます。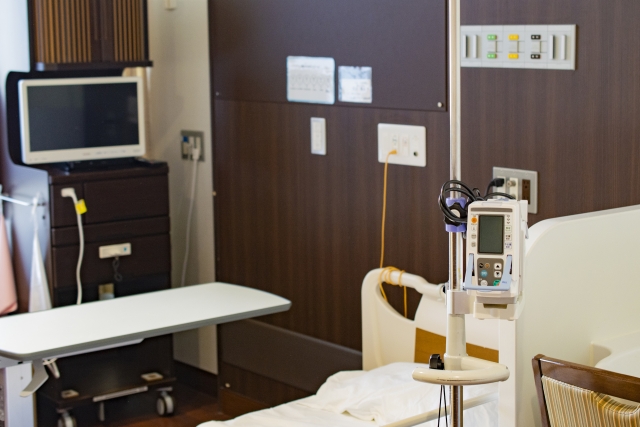 ここでは検査入院の流れを具体的にイメージしやすいように、病院での1泊2日を例にお話していきます。 まずは病院で入院の手続きを済ませます。
ここでは検査入院の流れを具体的にイメージしやすいように、病院での1泊2日を例にお話していきます。 まずは病院で入院の手続きを済ませます。 「最近、寝ている間の呼吸がおかしいって家族に言われた…」「日中、強烈な眠気に襲われることがある…」と感じていませんか?
「最近、寝ている間の呼吸がおかしいって家族に言われた…」「日中、強烈な眠気に襲われることがある…」と感じていませんか?



